Doenças de PeleHanseníase
Hanseníase
O que é?
A hanseníase, antigamente conhecida como lepra, é uma doença infecciosa causada por uma bactéria chamada Mycobacterium leprae ou bacilo de Hansen, tendo sido identificada no ano de 1873 pelo cientista Armauer Hansen. É uma das doenças mais antigas, com registro de casos há mais de 4000 anos, na China, Egito e Índia. A doença tem cura, mas, se não tratada, pode deixar sequelas. Hoje, em todo o mundo, o tratamento é oferecido gratuitamente, visando que a doença deixe de ser um problema de saúde pública. Atualmente, os países com maior detecção de casos são os menos desenvolvidos ou com superpopulação. Em 2016, o Ministério da Saúde registrou no Brasil mais de 28.000 casos novos da doença.
A transmissão do M. leprae se dá por meio de convivência muito próxima e prolongada com o doente da forma transmissora, chamada multibacilar, que não se encontra em tratamento, por contato com gotículas de saliva ou secreções do nariz. Tocar a pele do paciente não transmite a hanseníase. Cerca de 90% da população têm defesa contra a doença. O período de incubação (tempo entre a aquisição a doença e da manifestação dos sintomas) varia de seis meses a cinco anos. A maneira como ela se manifesta varia de acordo com a genética de cada pessoa.
A suspeição da hanseníase é feita pela equipe de saúde e pelo próprio paciente. O diagnóstico é feito pelo médico e envolve a avaliação clínica dermatoneurológica do paciente, por meio de testes de sensibilidade, palpação de nervos, avaliação da força motora etc. Se necessário, será feita a baciloscopia, que corresponde à coleta da serosidade cutânea, colhida em orelhas, cotovelos e da lesão de pele, e ainda pode ser realizada biópsia da lesão ou de uma área suspeita.
Sintomas
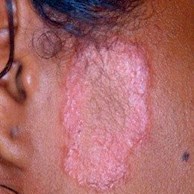
Podemos classificar a doença em hanseníase paucibacilar, com poucos ou nenhum bacilo nos exames, ou multibacilar, com muitos bacilos. A forma multibacilar não tratada possui potencial de transmissão. A hanseníase pode se apresentar com manchas mais claras, vermelhas ou mais escuras, que são pouco visíveis e com limites imprecisos, com alteração da sensibilidade no local associado à perda de pelos e ausência de transpiração. Quando o nervo de uma área é afetado, surgem dormência, perda de tônus muscular e retrações dos dedos, com desenvolvimento de incapacidades físicas. Nas fases agudas, podem aparecer caroços e/ou inchaços nas partes mais frias do corpo, como orelhas, mãos, cotovelos e pés.
Classificação da hanseníase:
Paucibacilar:
1.a. Hanseníase indeterminada: estágio inicial da doença, com um número de até cinco manchas de contornos mal definidos e sem comprometimento neural. 1.b. Hanseníase tuberculoide: manchas ou placas de até cinco lesões, bem definidas, com um nervo comprometido. Podendo ocorrer neurite (inflamação do nervo).
Multibacilar
2.a. Hanseníase borderline ou dimorfa: manchas e placas, acima de cinco lesões, com bordos às vezes bem ou pouco definidos, com comprometimento de dois ou mais nervos, e ocorrência de quadros reacionais com maior frequência. 2.b. Hanseníase virchowiana: forma mais disseminada da doença. Há dificuldade para separar a pele normal da danificada, podendo comprometer nariz, rins e órgãos reprodutivos masculinos. Pode haver a ocorrência de neurite e eritema nodoso (nódulos dolorosos) na pele.
Tratamento
O tratamento é gratuito e fornecido pelo Sistema Único de Saúde (SUS). Varia de seis meses nas formas paucibacilares a um ano nos multibacilares, podendo ser prorrogado ou feita a substituição da medicação em casos especiais. O tratamento é eficaz e cura. Após a primeira dose da medicação não há mais risco de transmissão durante o tratamento e o paciente pode conviver em meio à sociedade.
Prevenção
Naturalmente, ter hábitos saudáveis, alimentação adequada, evitar o álcool e praticar atividade física associada a condições de higiene, contribuem para dificultar o adoecimento pela Hanseníase. A melhor forma de prevenção é o diagnóstico precoce e o tratamento adequado, assim como o exame clínico e a indicação de vacina BCG para melhorar a resposta imunológica dos contatos do paciente. Desta forma, a cadeia de transmissão da doença pode ser interrompida.
Fonte: SBD – www.sbd.org.br
Confira outras doenças:
-
Acrocórdon
-
Acne
-
Acantose
-
Abscesso
-
Albinismo
-
Bromidrose
-
Brotoeja
-
Catapora
-
Câncer de pele
-
Ceratose
-
Celulite
-
Cisto
-
Condiloma
-
Dermatite Atópica
-
Disidrose
-
Dermatofitose
-
Dermatofibrona
-
Dermatite Seborreica
-
Dermatite Perioral
-
Dermatite de Contato
-
Dermatite Herpetiforme
-
Ectima
-
Estrias
-
Escabiose (ou Sarna)
-
Esclerodermia
-
Erisipela
-
Envelhecimento
-
Eczema
-
Esporotricose
-
Furúnculo
-
Foliculite
-
Fibroqueratoma Digital adquirido
-
Fitofotodermatite
-
Farmacodermia
-
Fotossensibilidade
-
Granuloma Anular
-
Grânuloma Piogêncio
-
Hirutismo
-
Hipomelanose
-
Hiperidrose
-
Hidrocistoma
-
Hidradenite Supurativa
-
Herpes Zóster
-
Herpes
-
Hemangioma
-
Impetigo
-
Ictiose
-
Lipoma
-
Larva Migrans
-
Leucodermia Gutata – (sarda branca)
-
Linfoma Cutâneo
-
Lupús
-
Micose
-
Melasma
-
Miíase
-
Molusco
-
Nevos Displásicos
-
Neurofibromatose
-
Paroníquia
-
Pitiríase Versicolor – (Pano Branco)
-
Pênfigo
-
Pitiríase Rósea
-
Psoríase
-
Queloide
-
Queratose Actínica
-
Rosácea
-
Tungíase
-
Tinea (Impinge)
-
Urticária
-
Verrugas
-
Vitiligo
-
Xeroderma Pigmentos
-
Xantelasma
